



版权说明:本文档由用户提供并上传,收益归属内容提供方,若内容存在侵权,请进行举报或认领
文档简介
汕头大学医学院第一附属医院
神经外科庄明华颅内压增高实例2多发性颅内血肿[病历摘录]男性,35岁,入院日期:2005年1月11日。主诉:头部跌伤约2小时,有短暂昏迷。现病史:入院前2小时许,患者不慎由高约3m的汽车箱上跌落,右头部着地,原发昏迷2分钟,清醒后呕吐二次均为胃内容物,诉头痛,伤后无抽搐,无耳鼻出血及溢液,未经任何处理直接送我院急诊,检查神志清楚,未见局限性神经体征,生命征平稳,颅骨平片发现右顶颞骨凹陷性骨折,长约15cm横跨脑膜中动脉,收入院观察。颅内压增高既往史及家族史:无特殊有关病史。一般体查:T.36℃,P.80次/分,R.20次/分,BP.16/10.7kPa(120/80mmHg)发育良好,体格健壮,右颞顶部头皮肿胀,五官未见异常,颈部正常,胸廓无挤压痛,心、肺听诊无特殊;腹部无肌紧张及压痛,脊柱及四肢未见骨折征。神经系统检查:神志清楚,能按吩咐动作,语言清晰,格拉斯哥昏迷分级(GCS)15分。颅神经正常;四肢主动运动,肌力及肌张力均无异常,小脑体征阴性;深浅反射均对称正常,未引出病理反射,余正常。颅内压增高特殊检查:颅骨平片:右顶颞骨线形骨折,由右顶骨近中线斜向颞骨鳞部,长约15cm。
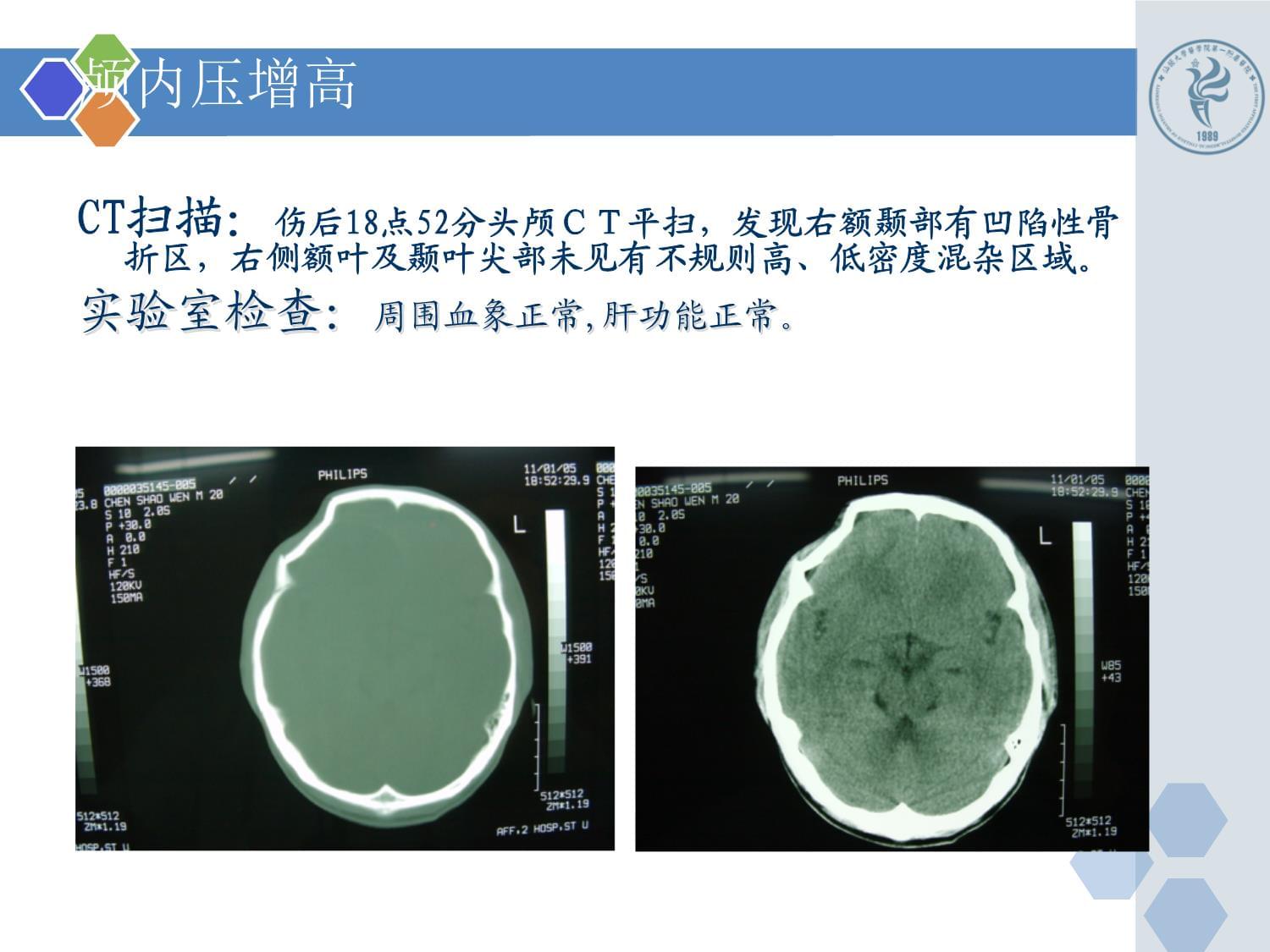
颅内压增高CT扫描:伤后18点52分头颅CT平扫,发现右额颞部有凹陷性骨折区,右侧额叶及颞叶尖部未见有不规则高、低密度混杂区域。实验室检查:周围血象正常,肝功能正常。颅内压增高治疗经过:患者入院时神志清楚,末发现定位体征,生命征均在正常范围并保持稳定。但由于患者受伤机制较重,伴有严重颅骨骨折,无脑受压表现,决定暂按一级护理,严密观察神志、瞳孔变化及生命体征。入院后7小时,患者除诉头痛外,稍显烦躁,仍无定位体征、因不能排除右侧颅内血肿,当晚急诊CT平扫无重要发现,按脑挫伤治疗,给予20%甘露醇加地塞米松10mg静滴,2次/日,静脉补液及滴注止血剂。05年1月13日,患者生命征仍稳定无定位体征,但头痛无缓解且嗜睡,故再行CT扫描,发现颅内有占位性病变存在;拟诊右侧额颞部急性硬脑膜外血肿及右侧额颞部凹陷性骨折。颅内压增高颅内压增高颅内压增高颅内压增高颅内压增高颅内压增高[剖析][分析判断]
一、诊断方面:按照患者受伤机制,头部着力部位,本例有以下特点:①有明确的头部外伤史,原发昏迷2分钟;②伤后至入院未出现再昏迷,无抽搐及耳、鼻出血溢液;②伤后呕吐2次主诉头痛;④体检右额颞顶部头皮肿胀,神经系统末发现异常体征。综上各点,首先可以得出以下初步结论;①患者原发脑损伤并不严重,因预示脑损害的主要指标是意识障碍的程度,本例仅昏迷2分钟;②右额颞部头皮肿胀,身体他处未见外伤,说明暴力作用于右顶颞部。因此,急诊室初诊首先考虑脑震荡是有理由的,结合患者受伤机制着力部位,怀疑颅骨骨折并进行颅骨摄片也是正确措施。颅内压增高颅内压增高综上所述不难看出,本例未能通过临床观察及早肯定颅内血肿,最后诊断是依据CT检查得出,其主要原因可能与下列因素有关:①患者伤后意识障碍改变不大,缺乏进行性恶化表现;②颅内压增高症状,在应用脱水剂后可能被部分掩盖;③右侧血肿位于额颞叶前部,脑移位程度不大,也推迟定位体征及脑疝的发生;④第一次CT拍片较早,未看出颅内血肿的可疑证据,以上都是导致未能及早做出诊断的原因。颅内压增高颅内压增高从本例诊断治疗全过程不难看出,有时单从临床观察,对于表现不典型的颅内血肿尤其多发性颅内血肿,作出肯定的诊断并不容易。本患者在处理中有以下经验教训值得吸取:①要重视常用的检查手段。患者伤后仅昏迷2分钟,颅内压增高不明显缺乏定位体征,极易按一般脑震荡处理,让患者回家观察,这无疑可能会出现难以预料的后果。本例之所以及时入院,是因为颅骨x射线照片发现有凹陷性骨折,又与脑膜血管沟相交错,使医生考虑有颅内出血的可能性,这说明颅骨x射线平片虽系一般检查,但有时为医生提供重要参考,怀疑颅骨骨折时应充分应用。②患者入院后在观察期中,虽意识变化不大,生命体征稳定,末发现定侧体征,但鉴于其受伤机制颅内压增高颅内压增高
(一)分类
1.同一部位不同类型的多发血肿:见于急性硬膜下血肿伴脑内血肿,或硬膜外血肿伴硬膜下血肿。
2.不同部位同一类型的多发血肿:多数为双侧急性硬膜下血肿,头部着力点无论在枕部或额部,着力部位愈近中线双侧血肿的机会亦越多。
3.不同部位不同类型的多发血肿:常见于头部一侧着力的减速性损伤,通常在着力处多为硬膜外,而对冲部位则以硬膜下常见。颅内压增高(二)临床征象多发性颅内血肿不具有独特约临床征象,比单发性血肿的病情更危重。意识障碍一般严重,常无中间清醒期或很短,伤后昏迷持续并呈进行性加重者更多见,不少患者处于深度昏迷,入院时处于昏迷者占79-84%。瞳孔改变迅速而显著,入院时具有脑疝体征者占50-70%,不少患者入院时已双侧瞳孔散大。生命体征变化明显,以血压增高、脉搏缓慢常见,伴有呼吸障碍者亦不少见。该类血肿好发于运动状态下头部受伤者,而头部静止状态受伤时则很少,分别为90%及10%。因车祸而致的颅脑损伤中,50%发生多发性颅内血肿。颅内压增高颅内压增高2、颅骨平片:虽然不能提供直接的诊断依据,但可通过骨折的性质、部位、间接想到多发性血肿可能会存在,如骨折线越过横窦及上矢状窦,应警惕有静脉窦区骑跨型血肿;位于颞顶枕区的线形骨折,着力处与对冲部位均会出现血肿;凹陷骨折并有骨片刺入颅内时,硬膜外与脑内血肿可能并存。3.脑血管造影:能为诊断提供依据,但系侵害性检查方法,须注意造影指征,凡生命征相对稳定,呼吸道通畅,又未处于脑疝阶段,可考虑血管造影;年龄过大、幼小或循环呼吸功能不平稳,或脑疝征象已经出现,再行造影则可贻误抢救时机,切勿滥用。有以下征象应考虑多发性血肿:①正位大脑前动脉无明显移位,大脑表面有无血管区提示对侧可能有血肿;
颅内压增高如前动脉反向同侧移位,说明对侧有更大的血肿;②无血管区小而大脑前动脉向对侧移位显著可能在同侧有脑内血肿;③正位大脑前动脉或静脉角无移位,而侧位在额部有无血管区,提示有双额部血肿可能;④侧位上矢状窦自颅骨分离明显,正位前动脉无移位,应考虑有上矢状窦骑跨型血肿;⑤正位大脑前动脉牵直无移动,侧位大脑中动脉呈波浪前移,或静脉期横窦由颅骨分离,应想到小脑幕上下同时有血肿。(脑血管造影用于诊断颅脑外伤目前已经淘汰,除非尚无CT的单位)。
4.头颅CT检查:目前公认CT检查是一种安全、迅速、无痛性检查。新一代CT在数分钟内能对外伤后颅内损害如血肿、挫伤及脑水肿等作出诊断。对于后颅窝血肿及多发性颅内血肿更具有特殊价值,它不仅能及早证明血肿的性质、部位和数目,而且可用于对比和随访。颅内压增高据Weisberg(1979)统计,CT检查阳性率在脑震荡为10%,有意识障碍无定侧体征者为38%;有定侧体征者为66%;意识障碍与定位体征同时存在阳性率高达85%。因此有意识障碍,定位体征,特别是二者并存时,有条件者应行头颅CT检查,脑震荡伴有颅骨骨折者有颅内血肿可能亦为检查指征。颅内血肿CT密度值为60-90Hu,但其密度值受多种因素影响,时间因素即为其一,随时间增长血肿密度逐渐降低,变为等密度或低密度。连续扫描(头伤后的3天内)阳性发现更高,且可及早发现首次血肿清除或减压后新出现的血肿。硬膜外血肿的CT影像表现凸透镜状高密度影;脑内血肿呈边缘不规则高密度影,周围有混杂密度,提示伴有脑挫伤及脑水肿存在,某些脑内血肿伤后头一周末行增强扫描时周缘有强化,
颅内压增高颅内压增高颅内压增高颅内压增高孔,一旦发现血肿立即扩大钻孔切开硬膜引流硬膜下血肿,再按血肿具体情况形成一额顶颞部皮骨瓣,骨瓣内侧近中线,外例靠中颅底,前方近额底(图4)此开颅切口易于探查侧裂、额底及颞窝,显露清楚便于止血,也不易遗漏血肿。颅内压增高颅内压增高颅内压增高但它对损伤的脑组织则无大效用,故严重脑损伤常需较大剂量。用药期间血浆渗透压应维持在310-320mOsm/L连用7天左右不会产生并发症,但渗透压高于320mOsm/L持续较久,则可出现酸中毒及肾功损害等并发症。在应用脱水药期间,要维持适当的血容量,注意防止电解质紊乱。如能在颅压持续监护下应用脱水药,将更加合理和有的放矢。(2)类固醇药物治疗:肾上腺皮质激素广泛用于颅脑外伤始于上个世纪60年代,以地塞米松(氟美松)应用普遍,但其用量迄今尚无一致意见,一度认为大剂量地塞米松(首次100mg静注,后每6小时肌注100mg,连用7-8天停药)对严重脑损伤有良效,然而据Cooper等对比研究结果认为,它并不对严重颅脑损伤产生有利影响。但目前大多数医院仍在使用,剂量偏小,有人
颅内压增高主张头伤后最初4天,每天静注地塞米松80mg,分4次给予,尔后逐渐减量在10天内停用。(3)过度换气:通过过度换气使肺泡及血中二氧化碳分压(PCO2)降低,提高血氧分压,使脑血管收缩,脑血容量减少,以降低颅内压。通常血内PCO2应维持在3.5-4kPa(25-30mmHg),其降压效果显著且副作用少,PC02在3kPa(22mmHg)以下时将会加重脑缺血性损害。(4)巴比妥类药物:其他措施不能控制颅内高压,颅内压>3.5kPa(25mmHg),采用巴比妥类药物可使颅压下降。常用药为戊巴比妥及硫贲妥钠,其作用机制在于能降低脑代谢率,氧耗减少,从而改善脑缺氧;脑血管收缩致血容量减少,也有助于颅内压下降。Marshall认为戊颅内压增高
巴比妥静滴时,头数分钟按每公斤体重5-10mg给药比较安全,当颅压下降到3kPa(20mmHg)时,血中戊巴比妥浓度维持在3-5mg%,可发挥较好效果,浓度增至5mg%以上并不一定使颅内压进一步下降,且可能副作用大。于颅压降至正常范围持续24-48小时,即将药量逐渐减少,直到停药避免骤然停药。新近Miller指出在严重颅脑损伤,戊巴比妥疗法与过度换气,脑脊液引流和甘露醇等标准治疗,进行随机抽样研究结果提示:巴比妥药物对降低颅内压及死亡率均无明显效果,且有的病组低血压发病率高,因此尚须更多的实践。(5)脑室外引流:在颅内压明显增高的患者,将CSF引流数日即可见到颅压明显改善。CSF外引流可以与颅内压持续监护同时进行,也可专门插管引流。Papo等对151例急颅内压增高性头伤行持续颅压监护,39例进行间断或持续脑脊液外引流,认为在伤后72小时后引流通畅能较好的控制颅内压增高,但有人主张脑室外引流在血肿清除时即可进行,幕上血肿采取在血肿对侧脑室引流,幕下血肿则将管置于伤口内引流,且认为引流液面在正常颅压水平即可,无脑组织塌陷之虞。3.其他措施:如保持呼吸道通畅,及时气管插管或气管切开;维持体温在正常范围;抬高头位15-30°;维持动脉压在13.5-21.5kPa(100-160mmHg)之间;保持适当入量防止电解质紊乱及酸碱失衡;良好的营养;预防各种并发症等均对患者恢复有助,另外,脑细胞如保护剂胞二磷胆碱、r一氨酪酸、三磷酸腺苷、辅酶A及细胞色素C等亦可使用。颅内压增高二、基础复习(一)有关解剖生理颅腔由小脑幕分隔成幕上及幕下两部分,幕上又被大脑镰分隔为左右两个腔。幕上腔与幕下腔借小脑幕裂孔相连;幕下腔经枕大孔与椎管相通。正常情况下各个颅分腔压力相等。颅内压力可通过腰蛛网膜下腔测知,正常成人侧卧位为0.78-1.76kPa(80-180mmH2O),儿童为0.39-0.93kPa(40-95mmH2O)。大脑及间脑位于幕上腔,小脑及大部分脑干位幕下、中脑位于小脑幕裂孔水平。脑由软膜、蛛网膜及硬脑膜包覆,蛛网膜下腔内充满脑脊液,其扩大部分称脑池。大脑额叶及颈叶底面与前中颅底接触,脑桥及小脑则分别与斜坡及后颅底接触。脑组织血供来源于颈内及椎基底动脉,正常时两半球血压相等。硬脑膜血液来自脑膜动脉,以脑膜中动脉最重要,为硬膜外血肿最常见的出血源。颅内压增高(二)损伤病理颅脑损伤引起的颅内出血,一般在幕上积聚20m1以上,幕下10m1以上即可引起脑受压的临床症状。头部遭受外力作用时,加速性损伤颅骨及脑内病变均在受力部位,外力作用使颅骨变形,而骨折可直接损伤脑膜血管、静脉窦及脑组织。减速性颅脑伤时脑在颅腔内可以呈直线或旋转运动,由于颅盖内面及小脑幕上面光滑平整,脑在滑动时很少撞击损伤,但引流入静脉窦的桥静脉可撕裂出血,相反在前颅底则高低不平,尤其是在前颅窝底部颅骨凸凹不平、前中颅窝间有坚硬的蝶骨嵴,当脑在颅腔运动时与上述结构撞击可引起挫伤、裂伤、脑表面血管断裂形成血肿,多发性颅内血肿易在额颞部发生与颅底部结构不无关系。
颅内压增高(三)病理生理多发性颅内血肿与单发性血肿一样,引起的主要病理生理改变是颅内压增高,而且更为明显。正常颅内压的维持,靠脑组织、脑血液及脑脊液三者之间的动态平衡。在颅内出血情况下,由于颅腔内容物增加,占据一定空间,而脑又不易迅速压缩,只能靠血液及CSF来调节。血液调节幅度有限且受许多因素影响,颅内血肿出现的早期所占据的部分颅内容积,主要靠脑脊液从颅腔向椎管内转移而起到代偿作用,但脑脊液仅占颅腔体积的10%,一旦血肿体积超过其代偿能力,又不能及时清除,可引起代偿失调致使颅内压增高。颅内压增高持续发展的严重后果,是脑组织移位,幕上血肿可引起中线结构向对侧移位,双侧血肿则向血肿较小的一侧移位,脑干向下移位和血肿侧额叶内侧经小脑幕裂孔向后颅窝颅内压增高移位,此即最常见的小脑幕裂孔疝。如血肿不能及时排除,则可使中脑受压
温馨提示
- 1. 本站所有资源如无特殊说明,都需要本地电脑安装OFFICE2007和PDF阅读器。图纸软件为CAD,CAXA,PROE,UG,SolidWorks等.压缩文件请下载最新的WinRAR软件解压。
- 2. 本站的文档不包含任何第三方提供的附件图纸等,如果需要附件,请联系上传者。文件的所有权益归上传用户所有。
- 3. 本站RAR压缩包中若带图纸,网页内容里面会有图纸预览,若没有图纸预览就没有图纸。
- 4. 未经权益所有人同意不得将文件中的内容挪作商业或盈利用途。
- 5. 人人文库网仅提供信息存储空间,仅对用户上传内容的表现方式做保护处理,对用户上传分享的文档内容本身不做任何修改或编辑,并不能对任何下载内容负责。
- 6. 下载文件中如有侵权或不适当内容,请与我们联系,我们立即纠正。
- 7. 本站不保证下载资源的准确性、安全性和完整性, 同时也不承担用户因使用这些下载资源对自己和他人造成任何形式的伤害或损失。
最新文档
- 第36课让资源再生(作业)-五年级科学下册(教科版)
- 建筑各特殊工种安全教育考试卷
- 53模拟试卷初中地理八年级下册01第一节北京市的城市特征与建设成就
- 关于手机保护壳的调查问卷
- 中国乙二胺四乙酸螯合锌行业运营调研及发展趋势分析报告2024-2030年
- 高中英语 Unit 2 The United Kingdom Reading教案 新人教版必修5
- 七年级体育与健康上册《趣味投掷》教学设计
- 七年级道德与法治上册 第三单元 师长情谊 第七课 亲情之爱 第1框家的意味教案 新人教版
- 河北省七年级生物下册 2.2.2 血管教案 冀教版
- 高中化学 第二单元 化学与资源开发利用 课题3 石油、煤和天然气的综合利用教案1 新人教版选修2
- 高一地理第一次月考试题(含答案)
- 创建余姚市示范家长学校汇报材料
- 适合小学讲的童话故事4篇(A4纸打印)
- 含砷废水治理技术研究进展
- 扬州市普通住宅物业服务等级标准
- 海陵区部分规模企业情况一览表
- 拉森钢板桩现场施工专项方法
- 项目部安全生产责任清单.doc
- 荣誉证书模板(电子版)(共4页)
- 外汇宝柜面操作手册
- 马力小学信息技术名师工作室工作方案暨三年规划

评论
0/150
提交评论